Colégios
Anatomia Patológica

Pareceres
Tomada de Posição - Normas 9/2024 e 10/2024 da DGS (Rastreio de Cancro do Colo do Útero)
A Tomada de Posição da Direção do Colégio da Especialidade de Anatomia Patológica, com data de 11/01/2025, pode ser conhecida em anexo:
Biópsias Gástricas e Pesquisa Imunohistoquímica de Helicobacter Pylori
O Conselho de Secretários em 30 de setembro de 2024 aprovou o parecer emitido pelo Colégio da Especialidade de Anatomia Patológica, que se anexa:
Estágios ANEM – Folha de Atos Clínicos – Anatomia Patológica
Divulgamos o documento mencionado em epígrafe:
Pagamento de honorários por peritagem médica
Conforme indicação do departamento jurídico, logo após o perito emitir parecer ou prestar quaisquer esclarecimentos adicionais que sejam solicitados, poderá enviar o requerimento que transcrevemos a baixo para solicitar o pagamento dos seus honorários.
Este direito de pagamento de honorários abrange tanto os médicos que sejam designados pela OM como peritos como como os relatores de pareceres pedidos pelos tribunais. O pagamento de honorários poderá ter como base a tabela que se encontra fixada para as perícias e que tem como referência a UC (Unidade de Conta) cujo valor é actualmente de 102 euros. A Portaria pela qual se fixam esses honorários (Portaria nº 175/2011, de 28.04) encontra-se disponível para consulta em anexo.
Anexamos igualmente a carta exemplificativa do requerimento a ser enviado pelos médicos, após a conclusão do processo, a solicitar o pagamento de honorários com base na referida portaria. Os valores poderão variar, naturalmente. A minuta é apenas exemplificativa.
DOWNLOAD:
Portaria_175_2011
Minuta_requerimento_honorarios_peritagem_medica
Recomendação da Direcção do Colégio de Anatomia Patológica relativa à qualidade do diagnóstico/número anual de exames por patologista
A qualidade que se deve exigir aos serviços hospitalares na prestação de cuidados médicos passa, necessariamente, pelo assegurar das condições de trabalho indispensáveis ao exercício da atividade médica. De entre essas condições destaca se a necessidade de definir, com rigor, racionalidade e de acordo com as características dos serviços, o número máximo de atos que cada médico é capaz de praticar com segurança, qualidade, lucidez de espírito e harmonia de atitudes, sem cansaço físico e mental que dificulte o pensar e perturbe o desempenho.
A Direção do Colégio da Especialidade de Anatomia Patológica tem se debruçado sobre as condições de trabalho que tendem a ser impostas aos anatomopatologistas e sobre as exigências de resposta atempada que sobre eles recai, sem que haja, da parte de quem de direito, a necessária preocupação em garantir uma adequada relação entre o número de anatomopatologistas e o número de exames solicitados, isto é, sem ter em linha de conta o número adequado de exames que cada anatomopatologista é capaz de realizar com qualidade e segurança.
A fim de dar uma resposta adequada a esta importante questão, a Direcção do colégio de Anatomia Patológica deu o seu acordo à posição assumida pelos anatomopatologistas que integram a Comissão para a Rede de Referenciação Hospitalar e decidiu recomendar o procedimento constante neste anexo:
DOWNLOAD: Recomendacao Anatomia Patológica qualidade do diagnóstico_número anual de exames por patologista
Manual de Boas Práticas de Anatomia Patológica (2007)
DOWNLOAD EM PDF: Manual de Boas Práticas Laboratoriais de Anatomia Patológica
Despacho n.º 13 832/2007, de 29.06
O Decreto-Lei n.º 13/93, de 15 de Janeiro, estabelece o regime jurídico do licenciamento e fiscalização das unidades privadas de saúde. Este regime jurídico foi desenvolvido através Decreto-Lei n.º 217/99, de 15 de Junho, revisto e republicado em anexo ao Decreto-Lei n.º 111/2004, de 12 de Maio, que aprovou o regime jurídico do licenciamento e da fiscalização dos laboratórios privados que prossigam actividades de diagnóstico, de monitorização terapêutica e de prevenção no domínio da patologia humana visando garantir a qualidade das actividades desenvolvidas. Para o efeito, para além de regras gerais sobre a instalação, organização e funcionamento, determinou que estas unidades disponham de um manual de boas práticas que defina as regras e os processos de garantia de qualidade, assegurando uma apropriada organização técnica e de procedimentos.
É objectivo deste manual melhorar e credibilizar as práticas laboratoriais de anatomia patológica para aumentar o nível de protecção da saúde e permitir a acreditação dos laboratórios em que aquelas se praticam bem como a sua integração no sistema de qualidade da saúde.
Na sua preparação estiveram envolvidas a Comissão Técnica Nacional e Ordem dos Médicos que, ouvidas sobre a sua versão final, sobre ele se pronunciaram favoravelmente.
Assim:
Ao abrigo do disposto no n.º 2 do artigo 7.º do Decreto-Lei n.º 217/99, de 15 de Junho, republicado em anexo ao Decreto-Lei n.º 111/2004, de 12 de Maio, aprovo o Manual de Boas Práticas Laboratoriais de Anatomia Patológica, publicado em anexo ao presente despacho e que dele faz parte integrante.
31 de Maio de 2007. – Pelo Ministro da Saúde, Francisco Ventura Ramos, Secretário de Estado da Saúde.
Manual de Boas Práticas Laboratoriais de Anatomia Patológica
I – Introdução:
1 – Objectivo e campo de aplicação – a anatomia patológica é a especialidade médica que procede à análise morfológica de órgãos, tecidos e células, tendo como objectivo o diagnóstico de lesões, com implicações no tratamento e no prognóstico das doenças, bem como na sua prevenção. A anatomia patológica engloba as seguintes valências: histopatologia (biópsias, peças cirúrgicas e exames pré-operatórios), citopatologia (esfoliativa e aspirativa), autópsias clínicas e técnicas complementares do diagnóstico morfológico. O exercício profissional em laboratórios de anatomia patológica realiza actividades de diagnóstico, de monitorização de terapêuticas e de rastreio no domínio da patologia humana, fornece dados decisivos para a boa prestação de cuidados de saúde e interrelaciona-se com diferentes profissionais de saúde. Os laboratórios de anatomia patológica podem praticar apenas uma ou algumas das valências acima referidas.
O desenvolvimento de um sistema da qualidade é imprescindível para o correcto exercício profissional nos laboratórios de anatomia patológica.
O presente manual, que se intitula Manual de Boas Práticas Laboratoriais de Anatomia Patológica (MBPAP), é um instrumento para a promoção e garantia da qualidade em todos os laboratórios que executem exames anatomopatológicos e é dirigido a todos os que neles trabalham, independentemente da sua qualificação ou função.
O Manual obriga ao registo escrito de todos os procedimentos e abrange todas as etapas dos exames laboratoriais, desde a colheita e recepção de amostras à entrega dos resultados. Os procedimentos operativos associados ao controlo da qualidade são um elemento do sistema de garantia da qualidade dos laboratórios que realizam exames anatomopatológicos.
As disposições contidas no Manual aplicam-se aos laboratórios privados, qualquer que seja a forma de exploração. Aos laboratórios públicos e aos laboratórios do sector social aplicam-se as disposições e obrigações referentes às regras de qualidade e segurança, conforme dispõe o n.º 2 do artigo 1.º do Decreto-Lei n.º 217/99, de 15 de Junho, na redacção do Decreto-Lei n.º 111/2004, de 12 de Maio, e no que respeita aos estabelecimentos hospitalares devem ser consideradas as competências respectivas do director do estabelecimento, das instâncias deliberativas e comissões consultivas, assim como dos próprios directores ou responsáveis dos serviços, de acordo com a legislação em vigor.
2 – Definição dos termos:
2.1 – Exame anatomopatológico – é uma análise laboratorial de base morfológica de órgãos ou de parte deles, de tecidos e de células, de indivíduos vivos ou de cadáver, para o despiste e a caracterização de lesões, contribuindo para a prevenção, o diagnóstico e o prognóstico das doenças, a decisão terapêutica sobre as mesmas ou a elucidação dos processos mórbidos;
2.2 – Relatório de exame anatomopatológico – documento escrito, validado por especialista em anatomia patológica, que contém, obrigatoriamente, as conclusões dos procedimentos de análise efectuados, sob a forma de diagnóstico, e que são acompanhadas de comentários quando for julgado conveniente;
2.3 – Amostras:
2.3.1 – Amostra biológica – amostra obtida por um acto de colheita e sobre a qual vão ser efectuados um ou vários exames laboratoriais do âmbito da anatomia patológica;
2.3.2 – Amostra de controlo – amostra de resultado conhecido que é utilizada para validação qualitativa de técnicas complementares (ex: histoquímicas, imunocitoquímicas);
2.4 – Tipos de exames anatomopatológicos:
2.4.1 – Biopsia – fragmento de órgão ou de tecido colhido por meios cirúrgicos, por meio de instrumentação endoscópica ou por meio de agulha;
2.4.2 – Peça operatória – parte ou a totalidade de um órgão ou de estrutura anatómica a examinar;
2.4.3 – Biopsia/citologia extemporânea ou pré-operatória – amostra biológica examinada durante um procedimento cirúrgico para determinar a natureza de um tecido ou lesão ou o estádio das margens da excisão;
2.4.4 – Citologia esfoliativa – amostra constituída por células e outros componentes recolhidos por procedimento abrasivo da superfície ou lume de um órgão ou cavidade ou contidos em produto de secreção ou excreção;
2.4.5 – Citologia por “impressão” – amostra constituída por células e outros componentes colhidos quando se exerce pressão sobre uma superfície seccionada de um órgão ou tecido;
2.4.6 – Citologia aspirativa – amostra constituída por células e outros componentes colhidos por agulha em estruturas internas, superficiais ou profundas, sujeitas a uma pressão negativa;
2.4.7 – Autópsia clínica – exame macroscópico do hábito externo e do hábito interno, dos órgãos in situ e após dissecção, desejavelmente complementado, por exame microscópico e outros exames laboratoriais, com o objectivo de elucidar a causa da morte e os processos mórbidos naturais envolvidos;
2.4.8 – Técnicas complementares – exames qualitativos ou quantitativos que contribuam para o estabelecimento do diagnóstico, da etiologia da doença, da sua presumível evolução ou de uma indicação terapêutica específica. Incluem os exames seguintes:
Exame histoquímico;
Exame imunocitoquímico;
Exame por imunofluorescência;
Exame ultra-estrutural;
Exame morfométrico;
Exame da ploidia e ADN nuclear;
Exame citogenético;
Exame molecular;
2.5 – Garantia da qualidade – conjunto de acções preestabelecidas e sistemáticas necessárias para se obter a garantia de que um produto ou serviço satisfaz determinadas exigências da qualidade. No âmbito dos exames laboratoriais, a garantia da qualidade permite ter o domínio da organização de todas as tarefas que levam à qualidade, abrange obrigatoriamente as fases pré-analítica, analítica e pós-analítica e inclui também procedimentos de controlo, tais como o controlo da qualidade interno e a avaliação externa da qualidade:
2.5.1 – Qualidade (Q) – aptidão de um produto ou serviço para satisfazer as necessidades expressas ou implícitas do utilizador. No domínio dos exames laboratoriais, é a adequação dos meios utilizados às informações esperadas pelo médico requisitante do exame e às expectativas do doente;
2.5.2 – Sistema da qualidade (SQ) – estrutura organizacional, responsabilidades, procedimentos, processos e recursos para implementação e gestão da qualidade;
2.5.3 – Controlo da qualidade interno (CQI) – conjunto de procedimentos postos em prática num laboratório com vista a permitir um controlo da qualidade dos resultados das análises à medida que as mesmas são executadas;
2.5.4 – Avaliação externa da qualidade (AEQ) – anteriormente conhecida como controlo externo da qualidade (CEQ), corresponde à avaliação, por um organismo exterior, da qualidade dos resultados fornecidos pelo laboratório;
2.6 – Confidencialidade – todas as informações relativas aos doentes devem ser consideradas confidenciais e protegidas pelo segredo profissional;
2.7 – Avaliação – estudo de um procedimento, uma técnica ou um equipamento, para precisar as suas características e adaptação ao fim em vista;
2.8 – Laboratório – estrutura física onde, sob a responsabilidade de um director técnico, se realiza o componente laboratorial dos exames anatomopatológicos;
2.9 – Recursos humanos – conjunto das pessoas que desempenham uma função no laboratório, habilitadas com uma qualificação conforme os textos regulamentares e sob a responsabilidade do director técnico do laboratório:
2.9.1 – Director técnico do laboratório – especialista em anatomia patológica inscrito na Ordem dos Médicos e que exerce as suas funções e competências de acordo com as leges artis e a legislação em vigor para a respectiva especialidade;
2.9.2 – Especialista – especialista em anatomia patológica, inscrito na Ordem dos Médicos e que exerce as suas funções e competências de acordo com as leges artis e a legislação em vigor para a respectiva especialidade;
2.9.3 – Técnico de anatomia patológica, citológica e tanatológica – titular de qualificação legal para desempenhar funções destinadas à execução de exames laboratoriais do âmbito da anatomia patológica;
2.9.4 – Auxiliar – indivíduo sem qualificação técnica específica que desempenha, no laboratório, funções de apoio à execução de exames laboratoriais;
2.9.5 – Administrativo – indivíduo que desempenha funções de secretariado e atendimento de doentes;
2.10 – Colheita – acto que permite a obtenção de uma amostra biológica;
2.11 – Procedimentos – instruções escritas, próprias de cada laboratório, que descrevem as operações a efectuar, as precauções a tomar e as medidas a aplicar no laboratório;
2.12 – Qualificação – operação destinada a demonstrar que um sistema de procedimentos analíticos ou um equipamento funciona correctamente e dá os resultados esperados;
2.13 – Transferibilidade – característica de um resultado analítico que permite compará-lo com os obtidos noutros laboratórios.
II – Regras de funcionamento:
1 – Da organização:
1.1 – Direcção técnica do laboratório:
1.1.1 – O director técnico é o responsável máximo por todos os aspectos técnicos, científicos e organizativos do laboratório;
1.1.2 – O exercício da direcção técnica do laboratório, nas condições previstas no presente Manual, de acordo com a legislação vigente e com as regras deontológicas da Ordem dos Médicos, pressupõe total autonomia e independência profissional e técnica do especialista que a exerce;
1.1.3 – São obrigações do director técnico do laboratório:
1.1.3.1 – No que se refere aos aspectos gerais:
a) O director técnico do laboratório deve assegurar o cumprimento das recomendações contidas no presente Manual, assim como certificar-se que as mesmas são cumpridas nos laboratórios com que estabeleça contratos de colaboração;
b) A presença física do director técnico, prevista no n.º 2 do artigo 23.º do Decreto-Lei n.º 217/99, na redacção do Decreto-Lei n.º 111/2004, de 12 de Maio, deve ser compatível com o horário de abertura ao público praticado pelo laboratório, sendo substituído nos seus impedimentos por um especialista;
c) Compete ao director técnico representar o laboratório e responder nos aspectos éticos, deontológicos e técnicos perante a Ordem dos Médicos e, designadamente, garantir que as práticas publicitárias do laboratório sejam conformes a esses princípios;
1.1.3.2 – No que se refere aos recursos humanos:
a) Estabelecer o organigrama do laboratório;
b) Definir os requisitos mínimos (qualificação) para o desempenho de cada função;
c) Definir o programa de formação para o desempenho de cada tarefa;
d) Promover a formação contínua do pessoal;
e) Verificar que cada operação é confiada a pessoal com qualificação, treino e experiência apropriados;
f) Pôr à disposição do pessoal os procedimentos gerais e operativos, assim como o presente manual;
g) Informar o pessoal quanto à entrada em vigor de qualquer novo procedimento e eventuais modificações ulteriores;
h) Garantir a aplicação das medidas referentes à saúde, segurança do pessoal e protecção do ambiente, em coordenação com o médico de higiene, saúde e segurança no trabalho e os serviços de saúde e segurança no trabalho;
1.1.3.3 – No que se refere aos procedimentos gerais e operativos:
a) Verificar que os procedimentos em vigor, aprovados e datados, são postos em prática pelo pessoal;
b) Verificar que toda a modificação justificada dos procedimentos é escrita, aprovada, datada, comunicada e que o pessoal é preparado para a aplicação dessa modificação;
c) Verificar que toda a modificação de procedimentos susceptível de alterar quer a apresentação dos resultados quer a sua entrega implica a informação do prescritor a fim de evitar interpretações erróneas;
d) Conservar um ficheiro cronológico de todos os procedimentos e conservar em separado um ficheiro morto dos procedimentos em desuso;
e) Certificar-se da gestão regulamentar dos arquivos;
1.1.3.4 – No que se refere às instalações, ao equipamento, aos consumíveis e aos reagentes:
a) Garantir que as instalações e o equipamento estão em boas condições de funcionamento;
b) Garantir que os produtos consumíveis são apropriados;
c) Garantir que os consumíveis e reagentes estão disponíveis dentro do prazo de validade e conservados nas condições definidas pelo fabricante e segundo as normas de segurança;
d) Garantir o correcto tratamento e eliminação dos resíduos;
1.1.3.5 – No que se refere aos relatórios dos exames:
a) Garantir que o relatório seja validado por um especialista;
b) Verificar se os resultados são disponibilizados nos prazos compatíveis com a sua boa utilização clínica;
c) Verificar se os resultados são disponibilizados nas adequadas condições de confidencialidade;
1.2 – São obrigações do pessoal:
a) Ter em conta as recomendações do MBPAP;
b) Cumprir todos os procedimentos operativos em vigor no laboratório;
c) Submeter-se às regras do segredo profissional;
d) Procurar estar constantemente actualizado, participando regularmente em acções de formação profissional.
2 – Das áreas e das instalações:
2.1 – Disposições gerais referentes às áreas do laboratório:
a) As dimensões, a construção e a localização do laboratório devem estar conformes à actividade nele desenvolvida e à legislação específica em vigor;
b) A disposição do espaço do laboratório deve favorecer a boa execução das utilizações previstas;
c) As áreas afectas aos laboratórios devem ser adequadas às valências praticadas, ao número de doentes atendidos, no caso de haver prática da citologia aspirativa com colheita de amostras, e ao número de amostras processadas no laboratório;
d) Todos os laboratórios devem ter, pelo menos, uma área para recepção de amostras, uma área para secretariado e arquivo, uma área para observação ao microscópio, áreas afectas às actividades técnicas laboratoriais, uma área para lavagem do material e dois lavabos (utentes e funcionários);
e) Devem existir áreas de armazenamento, à temperatura adequada, para as matérias-primas, reagentes e consumíveis. Estas devem ser diferentes das áreas de conservação de amostras biológicas. As áreas de armazenamento de matérias-primas e ou reagentes tóxicos ou potencialmente perigosos ou contaminantes devem estar autonomizadas (no que diz respeito ao armazenamento, o termo “área” não pressupõe para esta qualquer dimensão, podendo tratar-se de um compartimento separado num armário, ou uma sala);
f) Deve haver uma área reservada a lavagem de material de laboratório e cirúrgico;
g) Deve existir sinalização eléctrica de emergência ao longo dos corredores com indicação dos pontos de saída;
2.2 – Disposições gerais referentes às instalações técnicas do laboratório:
a) O sistema de instalação eléctrica deve respeitar o Regulamento de Segurança e Instalações de Utilização de Energia Eléctrica;
b) Devem existir sistemas de alarme com registo de temperatura nos equipamentos de frio e calor;
c) A iluminação deve ser preferencialmente natural e adequada aos locais de trabalho;
d) Devem existir estabilizadores de corrente para os equipamentos;
e) Devem existir secretárias, bancadas e cadeiras ergonomicamente adequadas às actividades praticadas no serviço;
f) As bancadas devem possuir tampos lisos, não corrosíveis, desinfectáveis, adequadas ao exercício de actividades laboratoriais;
g) O pavimento, que deve ser anti-derrapante, e as paredes devem possuir revestimentos adequados: não inflamáveis, laváveis e desinfectáveis, impermeáveis a líquidos, resistentes aos químicos e desinfectantes;
2.3 – Disposições gerais referentes aos equipamentos, sistemas analíticos e instrumentação do laboratório:
a) O equipamento deve ser o necessário para a realização dos exames anatomopatológicos que o laboratório se propõe executar, os quais devem constar no seu regulamento interno;
b) Deve ser mantida actualizada uma lista de todas as análises efectuadas com o equipamento existente bem como das que serão enviadas para laboratórios com os quais existam contratos de colaboração;
c) Devem existir procedimentos predefinidos para a inspecção, limpeza, manutenção e verificação periódicas dos aparelhos. Estas operações, tal como as visitas de manutenção ou reparação da assistência técnica, devem ficar registadas por escrito no livro de ocorrências de cada aparelho;
d) As normas de utilização e de manutenção dos aparelhos devem estar permanentemente à disposição do pessoal e serem por este respeitadas;
e) Devem estar previstos procedimentos alternativos em caso de mau funcionamento de um aparelho, designadamente a utilização de outras técnicas ou o envio das amostras para outro laboratório;
2.4 – Disposições gerais referentes a material consumível e reagentes:
a) O material necessário ao funcionamento dos aparelhos deve ser conforme às normas especificadas pelos fabricantes e ser utilizado apenas com o fim e da forma previstas;
b) O laboratório só poderá utilizar, para fins de diagnóstico, reagentes comerciais que tenham sido registados junto da entidade competente reconhecida pelo Ministério da Saúde, devendo o número do registo figurar na embalagem;
c) Os reagentes preparados ou reconstituídos no laboratório devem exibir a data da sua preparação ou reconstituição e a data limite da validade. Os de origem externa devem ainda constar de um registo de recepção no laboratório. As instruções sobre as condições de armazenamento devem ser respeitadas;
2.5 – Disposições gerais referentes à informatização do laboratório:
a) O sistema informático deverá ser concebido e utilizado por forma a evitar os erros e a respeitar a confidencialidade dos dados que contém;
b) O acesso total ou parcial aos dados deve estar limitado ao pessoal autorizado. Qualquer modificação dos dados ou do programa só pode ser efectuada por pessoal autorizado e deve ser registada;
c) Deve estabelecer-se um processo que permita evitar a perda da informação em caso de avaria do sistema informático. Devem estar previstos procedimentos alternativos em caso de mau funcionamento do sistema informático;
2.6 – Disposições gerais referentes aos resíduos:
a) A eliminação de resíduos deverá ser conforme à legislação em vigor, deve ser conduzida por forma a não pôr em risco a saúde do pessoal do laboratório ou do pessoal encarregue da sua recolha e não deve ser fonte de poluição do ambiente;
b) A responsabilidade da gestão de resíduos perigosos é atribuída ao seu produtor;
c) Esta responsabilidade poderá ser transferida para uma entidade devidamente autorizada para o efeito, mediante a celebração de um contrato de prestação de serviços;
2.7 – Disposições gerais referentes à qualidade:
a) Deve haver em funcionamento um sistema de garantia da qualidade baseado nas recomendações deste Manual e traduzido em procedimentos escritos, abrangendo toda a organização do laboratório, as diferentes etapas das análises e sua execução, bem como a formação e qualificação dos diversos tipos de pessoal técnico e administrativo;
b) O sistema de garantia da qualidade deve ser dinâmico e contínuo;
c) O sistema de garantia da qualidade do laboratório tem de ter como responsável um especialista. Este responsável tem que ter a formação adequada e a competência necessária para executar esta tarefa;
d) O controlo da qualidade interno, indispensável para a detecção de anomalias, avaliação de erros e sua imediata correcção, é organizado pelo responsável pelo programa de garantia da qualidade;
e) O laboratório deve participar em programas de avaliação externa da qualidade por entidades cuja idoneidade seja reconhecida pela CTN. Estes programas têm de ser desenvolvidos num clima de confiança recíproca, devendo manter-se confidenciais os resultados individuais neles obtidos;
2.8 – Disposições gerais referentes à manutenção e conservação de arquivos – os laboratórios devem conservar, por qualquer processo, pelo menos durante cinco anos, sem prejuízo de outros prazos que venham a ser estabelecidos por despacho do Ministro da Saúde, ouvida a CTN, os seguintes documentos:
a) Os resultados dos programas de garantia de qualidade;
b) Os resultados das vistorias realizadas pelas comissões de verificação técnica (CVT);
c) Os contratos celebrados quanto à recolha dos resíduos;
d) Os acordos relativos à aquisição dos reagentes;
e) Os protocolos de colaboração com outros laboratórios;
f) Os contratos e demais documentação relativos à aquisição dos equipamentos, que devem ser conservados durante todo o tempo em que os mesmos se encontrarem em funcionamento;
g) O registo das medidas tomadas para corrigir eventuais anomalias detectadas, pelo menos durante um ano.
III – Execução dos exames laboratoriais:
1 – Procedimentos gerais:
a) O laboratório que realiza exames laboratoriais deve dispor de procedimentos operativos escritos, designadamente o manual das técnicas que realiza, datados e tecnicamente validados de modo a assegurar a qualidade dos resultados e a conformidade com MBPAP;
b) Em cada zona de actividade específica do laboratório, os procedimentos operativos relativos às operações que aí são realizadas devem estar disponíveis. Livros, artigos e manuais podem ser utilizados como complementos dos procedimentos operativos;
c) Estes procedimentos não devem ser fixos, mas sim adaptados à evolução dos conhecimentos e dados técnicos. Qualquer alteração de um procedimento deve ser escrita, datada, aprovada pelo responsável autorizado para esse efeito e divulgada junto do pessoal;
d) Os arquivos devem ser guardados em local apropriado com condições de temperatura e humidade que garantam a boa conservação dos documentos;
e) Devem tomar-se todas as medidas necessárias para assegurar a confidencialidade dos dados nominativos;
f) Sempre que os documentos são conservados de forma informatizada devem tomar-se precauções para evitar a perda acidental de informação;
g) A organização e classificação dos documentos deve permitir uma consulta rápida e fácil.
2 – Instalações:
a) O laboratório deve ter uma área adequada ao número de valências e ao volume anual de exames realizados não inferior a 100 m2;
b) A sala destinada a macroscopia deve dispor: de água corrente, contentores apropriados e diferenciados para os distintos tipos de restos de tecidos, líquidos orgânicos e material cortante ou perfurante; armários para armazenamento dos recipientes com peças operatórias; um sistema adequado de esgotos e extracção de cheiros e vapores tóxicos ou irritantes de forma a assegurar um ambiente saudável;
c) As salas destinadas a histopatologia e a citopatologia devem dispor de água corrente, contentores apropriados e diferenciados para os distintos tipos de lixo produzido e possuir um sistema adequado de esgotos e extracção de cheiros e vapores tóxicos ou irritantes de forma a garantir um ambiente saudável;
d) As áreas de secretariado e de recepção das amostras e atendimento pessoal e telefónico devem constituir salas individualizadas e separadas das anteriormente referidas;
e) A sala destinada à observação de lâminas e elaboração de diagnósticos deve ser independente das áreas laboratoriais;
f) Devem existir, pelo menos, duas casas de banho: uma para utentes e outra para trabalhadores do laboratório;
g) O espaço para arquivo pode ser aumentado fora das instalações do laboratório de maneira que este possa cumprir as normas de armazenamento de lâminas e blocos de parafina, definidas neste manual;
h) A realização de autópsias deve observar normas específicas, objecto de regulamentação própria, quanto a instalações e áreas respectivas. Fazem excepção as autópsias de fetos até às 24 semanas, as quais seguem as normas incluídas no presente Manual no que se refere às peças cirúrgicas em geral;
i) A realização de punções aspirativas para colheita de amostras citológicas requer uma área própria com respectiva sala de espera;
j) Devem existir instalações para a conservação segura de amostras e reagentes que careçam de refrigeração;
k) Devem existir equipamentos de frio com capacidades distintas conforme as temperaturas de conservação exigidas pelos distintos produtos e o tempo de armazenamento;
l) Devem existir, nos diversos equipamentos, sistemas de registo contínuo de temperatura e alarmes que permitam assinalar o seu eventual mau funcionamento;
m) O sistema de alarme deve assegurar a identificação de problemas durante e fora do horário de funcionamento do laboratório.
3 – Equipamento:
1 – Os laboratórios de anatomia patológica devem dispor do equipamento necessário à realização das análises que executam e que deve estar discriminado no seu regulamento interno. O equipamento deve ser adequado ao volume de análises que são efectuadas e ao número de médicos e técnicos apropriados para a sua realização.
2 – Para a observação com vista ao diagnóstico citológico e histológico é necessário dispor de microscópio binocular com objectivas de pequena (2.5 a 5x), média (10 a 25x), grande ampliação (40x) e de imersão (100x).
3 – Para a realização da técnica citológica e histológica deve existir o seguinte equipamento comum mínimo:
a) Frigorífico com congelador;
b) Material para medição precisa de volumes;
c) Material diverso de laboratório, de vidro e outro.
4 – Para a observação macroscópica e a realização dos diversos procedimentos da técnica histológica é necessário o seguinte equipamento mínimo:
a) Mesa de observação macroscópica com boa iluminação, sistema de exaustão, água corrente e contentores para colheita de líquidos orgânicos, de fixadores e resíduos sólidos;
b) Instrumentos para dissecção anatómica;
c) Régua e balança para peças cirúrgicas;
d) Máquina fotográfica;
e) Recipientes para fixação e conservação de fragmentos/órgãos;
f) Processador de tecidos (se em sistema aberto, deve estar localizado em espaço devidamente arejado);
g) Aparelho para inclusão em parafina;
h) Placa de frio;
i) Micrótomo;
j) Banho-maria;
l) Estufas;
k) Micrótomo de congelação (quando se realizam exames peroperatórios).
5 – Para a técnica citológica é necessário o seguinte equipamento mínimo:
a) Centrífuga de uso geral;
b) Citocentrífuga;
c) Equipamento para citologia em camada fina (se esta técnica for praticada).
6 – Para a colheita de produtos para citologia aspirativa é necessário o seguinte equipamento mínimo:
a) Marquesa com revestimento renovável;
b) Punho e material descartável para punção aspirativa;
c) Material de pensos;
d) Contentores para o material descartável usado.
7 – Para a realização de autópsias é necessário o seguinte equipamento mínimo:
a) Maca para cadáver;
b) Frigorífico para conservação de corpos;
c) Mesa de autópsia com água corrente e mesa de dissecção, com iluminação adequada;
d) Instrumentos de dissecção;
e) Régua e balança para órgãos;
f) Recipientes para medição de volumes e para colheita de produtos biológicos para análises microbiológicas, toxicológicas e bioquímicas;
g) Recipientes para transporte, fixação e conservação de fragmentos/órgãos.
8 – Para a realização das diversas técnicas complementares do diagnóstico anatomopatológico (imunocitoquímica, biologia molecular, microscopia electrónica, etc.) que o laboratório se proponha realizar, são necessários os respectivos equipamentos específicos.
9 – Os laboratórios devem, ainda, dispor de:
9.1 – Arquivadores de blocos e de lâminas em quantidade adequada ao volume de análises realizadas;
9.2 – Tina com água corrente para lavagem de material de laboratório;
9.3 – Estufa para esterilização de instrumentos;
9.4 – Equipamento geral de secretariado.
4 – Regras a observar na colaboração com outros laboratórios:
1 – A colaboração entre laboratórios incide sobre actividades de consultadoria, realização de técnicas, programas de rastreio oncológico e controlo de qualidade.
2 – A colaboração só é considerada possível entre laboratórios que estejam em conformidade com as regras estipuladas neste Manual.
3 – Por consulta entende-se o acto médico em que um anatomopatologista (habitualmente o responsável pela primeira observação e pela primeira proposta de diagnóstico) submete, por iniciativa própria, ou põe à disposição de outro anatomopatologista, por solicitação da parte legitimamente interessada, o material que possui de determinado caso, para que este emita parecer diagnóstico sobre o mesmo. A consulta diagnóstica é uma exigência da boa prática em anatomia patológica e um direito do doente e deve ter lugar:
a) Sempre que o patologista entenda que pode contribuir para que se chegue a um diagnóstico mais preciso e útil para o doente ou que o seu diagnóstico, pelas implicações que acarreta, deve ser confirmado;
b) Sempre que o doente ou um seu legítimo representante o solicite;
c) Sempre que o médico assistente ou a instituição onde o doente vai ser consultado o solicite;
d) Quando a consulta ocorre no contexto do mencionado nas alíneas b) e c) é, também, designada por “segunda observação” ou “segunda opinião”.
4 – É dever do anatomopatologista que submete um caso a consulta disponibilizar todas as informações (nomeadamente de ordem clínica e do resultado das técnicas complementares de diagnóstico já efectuadas) e o material potencialmente relevantes para o estudo do caso (cortes corados, cortes por corar, blocos de parafina, fragmentos do tecido ou outro), e cópia do relatório que elaborou, se já o tiver feito. Deve, ainda, guardar registo do material que foi enviado para consulta e, quando for caso disso, prova de a quem entregou esse material.
5 – É dever do anatomopatologista consultado dar a conhecer o seu parecer, emitido sob a forma de relatório, ao patologista que estudou inicialmente o caso e devolver o material submetido a consulta que seja considerado insubstituível nos arquivos deste patologista.
6 – Devem existir, no regulamento interno dos laboratórios, procedimentos escritos que regulem o exercício da consulta tendo em conta o estipulado neste Manual e nas normas gerais e específicas da Ordem dos Médicos aplicáveis a estas circunstâncias.
7 – Caso um laboratório não disponha de capacidade técnica para a realização de determinados exames, poderá estabelecer contratação com outro laboratório para a execução dos mesmos. Esta contratação deve constar de protocolo de colaboração que deverá incluir referência aos seguintes aspectos:
a) Objectivo do protocolo com referência precisa às técnicas e metodologias em causa;
b) Forma de identificação das amostras;
c) Condições de colheita e conservação e transporte das amostras;
d) Destino das amostras após execução das técnicas;
e) Tempo máximo para a emissão dos resultados;
f) Modelo de impresso para a emissão dos resultados;
g) Preços praticados.
8 – A colaboração referida no número anterior pode, a título excepcional e mediante parecer favorável da CTN, estender-se a laboratórios estrangeiros, por motivos de urgência ou para a execução de técnicas não disponíveis em laboratórios nacionais. Os laboratórios estrangeiros a contratar deverão cumprir as normas de qualidade vigentes no seu país e do protocolo de colaboração deve constar referência aos pontos enumerados no número anterior.
9 – Os laboratórios podem colaborar em programas de rastreio oncológico, seguindo as normas estipuladas especificamente para os mesmos.
10 – Os laboratórios podem colaborar, na qualidade de consultores, em várias modalidades de programas de controlo de qualidade, desde que disponham dos requisitos apropriados.
IV – Procedimentos operativos:
1 – Para a requisição de exames anatomopatológicos – a requisição de exames anatomopatológicos deverá ser acompanhada do formulário em uso no laboratório a que se destina, devidamente preenchido, ou de formulário similar que reúna os requisitos que se enumeram e que incluem os campos seguintes, cujo preenchimento é obrigatório:
a) Identificação do doente, em que deve ser inscrito o nome completo, sem abreviaturas;
b) Identificação do médico requisitante, de preferência através da aposição de vinheta autocolante com código de barras;
c) Identificação da estrutura de saúde requisitante;
d) Identificação da natureza da peça ou produto a analisar; sempre que, do mesmo doente, sejam enviados, simultaneamente, duas ou mais peças ou produtos, a estes deverá ser feita referência própria na respectiva requisição e nos recipientes onde vêm contidos;
e) Informação clínica pertinente, diagnóstico(s) provisório(s) e esclarecimentos adicionais;
2 – Para a etiquetagem das peças operatórias, biopsias ou outros produtos:
a) Os procedimentos referentes à colheita, rotulagem, conservação e preservação de amostras para exame anatomopatológico devem estar especificados em livro próprio (manual de procedimentos);
b) Os recipientes e contentores de amostras a enviar ao laboratório deverão estar devidamente identificados, preferencialmente por meio de etiqueta autocolante idêntica à que é utilizada no respectivo formulário de requisição. Esta etiqueta deverá ser aposta ao corpo do recipiente e nunca em partes móveis do mesmo, tais como tampas ou pegas;
c) Poderão ser adicionadas etiquetas destinadas a identificações topográficas específicas ou outro qualquer tipo de referenciação, salvaguardando-se que não seja prejudicada a identificação inequívoca do paciente.
3 – Para o transporte de amostras para exame anatomopatológico:
a) Todas as amostras deverão ser consideradas com risco biológico potencial, pelo que os recipientes, onde estão contidos, devem ser bem fechados e manuseadas com luvas;
b) Amostras fixadas a lâminas de vidro – deverão ser transportadas em caixas próprias, previamente identificadas com os dados do paciente, quando fixadas com spray. Quando imersas em soluto fixador, deverão ser transportadas em contentores próprios para que se mantenham separadas e não haja deterioração dos constituintes nelas contidos;
c) Amostras “líquidas” e expectorações – deverão ser transportadas em recipientes de plástico do tipo utilizado para recolha de urinas, bem fechados, devidamente identificados com a etiqueta do paciente; deverão ser numeradas quando múltiplas;
d) Peças e biopsias cirúrgicas – deverão ser transportadas em contentor hermético e imersas em volume adequado de um soluto fixador apropriado.
4 – Para a recepção das amostras no laboratório:
a) No acto da recepção deverá ser verificado o preenchimento apropriado da requisição que acompanha a amostra, assim como a coincidência da identificação entre as duas. Todas as faltas ou situações duvidosas darão lugar ao contacto imediato com a estrutura de saúde requisitante para que seja efectuada a devida rectificação, sendo suspenso o processamento técnico da amostra até à correcção da situação;
b) Às amostras será atribuído um número sequencial de entrada que constará da amostra/recipiente e da requisição que lhe respeita. O seu registo é efectuado num livro ou base de dados informática onde consta, obrigatoriamente, a data de recepção, a estrutura de saúde requisitante, o nome do paciente e o tipo de amostra.
5 – Para os procedimentos administrativos e técnicos dos exames a efectuar – os procedimentos na execução de exames que se realizam nos laboratórios de anatomia patológica obedecem a instruções de trabalho e distribuição de tarefas segundo o seguinte fluxograma:
(ver documento original)
6 – Para a elaboração e divulgação dos relatórios – o relatório anatomopatológico concretiza o compromisso de responsabilidade técnico-científica do anatomopatologista no diagnóstico, devendo respeitar os seguintes princípios:
1 – Cada exame anatomopatológico origina um relatório escrito, que pode ser completado por um ou mais relatórios adicionais.
2 – Do relatório anatomopatológico constam os seguintes parâmetros:
a) Número interno do exame;
b) Identificação do doente que inclui o nome e, caso exista, o número de processo/número de utente;
c) Identificação da estrutura de saúde requisitante;
d) Identificação do médico requisitante;
e) Data de entrada no laboratório de anatomia patológica da amostra a examinar e da respectiva requisição;
f) Data da elaboração do relatório final;
g) Identificação da amostra a examinar;
h) Método de fixação utilizado quando distinto do convencional;
i) Diagnóstico;
j) Texto do relatório com o diagnóstico;
k) Assinatura(s) do(s) médicos interveniente(s) no diagnóstico, com o respectivo nome clínico dactilografado.
3 – A responsabilidade da elaboração dos relatórios cabe ao anatomopatologista que realizou o exame. O relatório final pode ser precedido de relatório provisório.
4 – No relatório emitido em suporte físico de papel, a assinatura do relatório é a registada na Ordem dos Médicos e deve ser efectuada manualmente, sem recurso a carimbo. Sob a assinatura deve estar impresso o nome clínico do médico responsável pelo diagnóstico, a menos que o papel contenha o timbre do médico especialista no canto superior esquerdo. Nos relatórios emitidos e enviados electronicamente, a validação será efectuada através de mecanismos próprios.
5 – O relatório anatomopatológico é entregue directamente ao doente ou enviado à estrutura de saúde e ao médico requisitantes, respeitando os parâmetros constantes na requisição exame. O envio atende a um protocolo definido de entrega/recepção, por via postal ou por via electrónica.
6 – Sempre que seja solicitada por via telefónica qualquer informação respeitante a um exame anatomopatológico, quer tenha o respectivo relatório sido já concluído e validado quer se encontre em qualquer fase anterior, essa mesma informação deve reger-se pelos seguintes princípios:
6.1 – Deve ser prestada pelo médico anatomopatologista responsável pelo exame.
6.2 – O médico anatomopatologista deve assegurar-se da identidade do médico que solicita a informação antes de proceder à mesma.
6.3 – O médico anatomopatologista deve registar e rubricar, na folha de requisição do exame em causa, a identidade do médico que solicita a informação, quando for distinta da que consta na requisição, em que qualidade o pedido de informação é feito, a data e hora em que a mesma foi prestada, bem como o seu teor.
6.4 – Os funcionários administrativos e os técnicos de diagnóstico estão autorizados exclusivamente a prestar informações de tipo administrativo, estando-lhes vedada a transmissão de qualquer informação relacionada com o diagnóstico ou que colida com o direito do doente à confidencialidade.
6.5 – Aos funcionários auxiliares encontra-se vedada a permissão de aceder ou transmitir qualquer tipo de informação referente a exames anatomopatológicos, quer na sua vertente diagnóstica quer na dos procedimentos administrativos.
6.6 – Resultados urgentes, no âmbito de exames pré-operatórios ou de exames de rotina, podem ser transmitidos por via oral ou telefónica seguindo os mesmos princípios definidos nas alíneas anteriores.
6.7 – Dos relatórios anatomopatológicos deve permanecer cópia em suporte de papel, arquivada no laboratório de anatomia patológica, a qual não pode ser eliminada antes de perfazerem cinco anos após a sua elaboração.
7 – Para o arquivo e armazenamento de amostras e relatórios:
7.1 – As reservas das peças operatórias e demais amostras biológicas devem ser armazenadas durante um período de pelo 15 dias após a emissão do relatório diagnóstico definitivo.
7.2 – Os blocos de parafina devem ser armazenados em local apropriado por um período mínimo de 10 anos.
7.3 – As lâminas histológicas e citológicas devem ser arquivadas por um período mínimo de 10 anos nos casos de patologia oncológica e por um período mínimo de cinco anos nas outras situações.
7.4 – Os relatórios diagnósticos devem ser arquivados de modo definitivo em suporte apropriado.
V – Manutenção dos equipamentos e dos reagentes:
1 – Dos equipamentos:
a) Os equipamentos deverão ser sujeitos a manutenção periódica de acordo com a sua especificidade e com as instruções do fabricante;
b) Todos os equipamentos deverão encontrar-se em perfeito estado de funcionamento de forma a garantir a qualidade técnica do produto ou finalidade para a qual são utilizados;
c) Sempre que possível, deverão ser efectuados contratos de manutenção periódica com as empresas fornecedoras;
d) Dos contratos deverá ser guardada cópia no laboratório, o mesmo sucedendo com as guias de reparação periódica.
2 – Dos reagentes:
a) Os reagentes deverão ser armazenados nas condições que a sua especificidade exija, designadamente tendo em atenção a temperatura, toxicidade, volatilidade e flamabilidade;
b) Na utilização de todos os reagentes deverá ser respeitado o seu prazo de validade, sempre que exista.
VI – Orientações sobre armazenamento e segurança:
1 – Normas gerais de segurança – o pessoal que trabalha no laboratório deverá:
a) Familiarizar-se com o equipamento e os procedimentos existentes no laboratório;
b) Ter cuidado no manuseamento de seringas e agulhas – descartar num contentor de corto-perfurantes sem recapsular;
c) Conhecer os materiais de risco – manutenção, armazenamento e descarte;
d) Conhecer os procedimentos de emergência – plano de emergência e localização do dispositivo de lavagem ocular;
e) Dispor de equipamento de protecção individual: batas, luvas, máscara, viseiras, aventais, touca, manguitos;
f) Manter a área de trabalho limpa;
g) Manusear as substâncias químicas perigosas em câmaras com extracção;
h) Efectuar os procedimentos que geram aerossóis biológicos em câmara de fluxo laminar;
i) Não pipetar com a boca – utilizar dispositivos próprios;
j) Usar, de preferência, materiais descartáveis;
l) Eliminar em condições de segurança o material inutilizado;
m) Proibir a entrada no laboratório a pessoas não devidamente credenciadas;
n) Relatar os acidentes e incidentes ocorridos no laboratório no prazo de vinte e quatro horas.
2 – Regras de comportamento individual:
a) Manusear todas as amostras biológicas como potencialmente infecciosas;
b) Usar luvas no manuseamento de amostras, retirar após uso, colocar em saco apropriado;
c) Lavar as mãos antes e depois de contactar com pacientes e com material biológico;
d) Utilizar as áreas específicas e assinaladas no laboratório para a lavagem das mãos, que deverão estar equipadas com sabão, desinfectante e papel de mãos (não usar toalhas turcas);
e) Usar bata de fechar atrás e que deve ser removida antes de deixar a área de trabalho, não podendo ser usada fora do laboratório;
f) Retirar as tampas dos recipientes com cuidado, atrás de protecção ou em direcção oposta ao executante.
3 – Normas referentes à segurança biológica:
a) Quando as amostras libertem partículas ou aerossóis, a sua manipulação deve ser efectuada em câmara de fluxo laminar;
b) O circuito de resíduos sólidos deve obedecer às normas legais em vigor:
Saco preto – resíduos dos grupos I e II;
Contentor verde – resíduos do grupo III;
Contentor amarelo – objectos corto-perfurantes;
Contentores vermelho e amarelo – resíduos do grupo IV;
Circuito de resíduos líquidos – transvaze para contentores adequados;
Descontaminação das superfícies de trabalho – calçar luvas e saturar as superfícies de trabalho com solução própria;
Descontaminação do equipamento – todos os componentes removíveis devem ser imersos em desinfectante e os restantes lavados e desinfectados.
4 – Medidas de emergência:
a) Material de primeiros socorros sinalizado e equipado;
b) Existência de um plano de emergência, designadamente para situações de incêndio e evacuação, e que deve mencionar:
Localização e funcionamento do alarme;
Números de telefones de emergência;
Saídas de emergência;
Localização dos extintores e bocas-de-incêndio.
5 – Gestão e recolha de resíduos:
1 – Os laboratórios devem proceder à triagem e correcto acondicionamento de resíduos líquidos perigosos para ulterior tratamento e ou reciclagem:
a) Os resíduos líquidos perigosos devem ser acondicionados individualmente em recipientes distribuídos para o efeito pela empresa contratada;
b) Os recipientes devem possuir um rótulo onde deverá estar mencionado o tipo de resíduo a que o recipiente se destina antes deste começar a ser utilizado;
c) Na utilização dos recipientes deverá ser acautelada a possibilidade de contaminação da superfície exterior;
d) O laboratório deverá certificar-se que o recipiente se encontra devidamente encerrado antes da recolha;
e) O fornecimento de recipientes vazios far-se-á em função do número recolhido;
f) A recolha dos resíduos deverá ser feita com periodicidade identificada.
2 – O laboratório/instituição deverá possuir contrato com uma empresa idónea de recolha de resíduos e cumprir os procedimentos decorrentes da legislação em vigor relativamente aos mesmos.
3 – Os procedimentos respeitantes aos distintos produtos devem ser os seguintes:
3.1 – Resíduos líquidos perigosos:
a) Os resíduos líquidos de químicos perigosos devem ser contentorizados para recipientes herméticos. Esta operação implica a existência de um local onde se possa efectuar a transferência dos mesmos (câmara com extracção de efluentes gasosos);
b) Resíduos químicos líquidos a contentorizar separadamente:
Formol, xilol, corantes e soluções respectivas (excepto corantes com compostos metálicos), acetona, álcoois, ácidos, soluções contendo metais (prata, ouro, etc.) e diaminobenzidina.
3.2 – Resíduos líquidos com risco biológico:
a) Os efluentes provenientes da área de macroscopia deverão ser contentorizados e sofrer desinfecção para tratamento específico;
b) Os resíduos de amostras líquidas para exame citológico são rejeitados nos próprios recipientes e colocados em contentores verdes (grupo III) para tratamento como resíduo possuindo potencial risco biológico.
3.3 – Resíduos sólidos perigosos:
a) Resíduos provenientes de amostras destinadas a exame histológico:
Os resíduos provenientes destas amostras devem ser rejeitados em contentores amarelos (grupo IV), porque possuem uma quantidade significativa de formol, em relação ao qual não existem, de momento, condições técnicas para a sua remoção individualizada;
Se essas condições forem criadas, poderão ser rejeitados nos contentores verdes (grupo III);
Os recipientes de cortantes e perfurantes deverão ser rejeitados nos contentores amarelos (grupo IV);
A parafina proveniente do processador automático de tecidos deverá ser rejeitada como sólido perigoso devido à sua mistura com xilol (grupo IV);
A parafina que não tem esta proveniência poderá ser rejeitada como resíduo equiparado a urbano;
A parafina que contém amostras biológicas (blocos) deverá ser rejeitada nos contentores verdes (grupo III);
b) Outros resíduos sólidos – materiais de vidro ou porcelana partidos não contaminados (considerados resíduos perigosos para o pessoal que efectua a recolha) deverão ser:
Colocados em caixas de cartão devidamente identificadas e colocadas junto dos resíduos equiparados a urbanos;
Rejeitados como resíduos do grupo III quando contaminados com produtos biológicos.
VI – Relatório anual de actividades:
1 – O relatório anual de actividades deve incluir os aspectos abaixo discriminados:
1.1 – Características gerais do laboratório e específicas de cada valência:
a) Instalações;
b) Pessoal;
c) Equipamento geral (somente se tiver havido modificações em relação ao relatório do ano precedente);
d) Número de doentes;
e) Número de análises efectuadas;
f) Número de análises efectuadas por contrato com outros serviços;
g) Acções de formação, interna e ou externa, do pessoal.
1.2 – Gestão e recolha de resíduos.
1.3 – Menção dos registos significativos no livro de ocorrências do laboratório.
1.4 – Menção dos registos constantes do livro de reclamações.
1.5 – Cooperação com entidades de saúde.
1.6 – Análise crítica do funcionamento do laboratório.
1.7 – Comentários e conclusões.
Âmbito e Modelos de Realização de Auditoria Clínica em Anatomia Patológica
DOWNLOAD: Auditoria Clínica em Anatomia Patológica
Medidas de acção para a prestação de cuidados de qualidade em Oncologia (2009)
Aprovado em Conselho Nacional Executivo de 18 de Fevereiro de 2009.
MEDIDAS DE ACÇÃO PARA A PRESTAÇÃO DE CUIDADOS DE QUALIDADE EM ONCOLOGIA
A situação actualmente existente em Portugal no que respeita à prática da Oncologia é caracterizada por uma profunda desorganização dos procedimentos, falta de definição quanto à atribuição de competências para diagnosticar e tratar o cancro, desconhecimento das capacidades instaladas e dos resultados obtidos, incapacidade de estabelecimento de mecanismos de colaboração e afiliação entre Instituições e escassez de recursos humanos e técnicos.
Os Colégios de Especialidade de Oncologia Médica, Radioterapia e Anatomia Patológica, reunidos no Porto a 10 de Fevereiro de 2009 propõem a adopção das seguintes medidas, com carácter vinculativo genérico:
1 – A prestação de cuidados aos doentes oncológicos é obrigatoriamente multidisciplinar. As Instituições que não possuam grupos de decisão terapêutica, constituídos obrigatoriamente por Oncologista Médico, Radioterapeuta e Cirurgião e preferencialmente também por Anatomopatologista, Imagiologista e Especialista da área a discutir, ou os médicos que actuem de forma isolada, devem ser impedidos de definir e executar a estratégia terapêutica dos doentes.
2 – Todos os doentes devem ser avaliados em Consulta Multidisciplinar de Decisão Terapêutica antes da execução de qualquer tratamento, excepto em situações de urgência.
3 – A Oncologia deve ser exercida por quem tem formação específica e experiência suficiente. Os critérios que definem as competências necessárias serão fixados por cada Colégio da Especialidade envolvido.
4 – As Instituições com actividade na área da Oncologia devem ser obrigatoriamente acreditadas para a sua prática. Esta acreditação será realizada por patologia ou grupo de patologias com base nos critérios e/ou Manuais de Boas Práticas elaborados pelos Colégios da Especialidade envolvidos, com a colaboração das Sociedades Cientificas interessadas.
5 – Compete à Ordem dos Médicos promover a realização periódica de auditorias clínicas para avaliação do cumprimento das condições de acreditação das Instituições e aferição dos respectivos resultados, no mínimo de 3 em 3 anos.
6 – Em caso de não conformidade, a Instituição terá um período de tempo definido para corrigir as insuficiências detectadas, que não deverá exceder os 6 meses, sob pena de perder a possibilidade de tratar essa patologia.
7 – A Ordem dos Médicos, através dos respectivos Colégios da Especialidade, deverá participar como membro de pleno direito de órgãos consultivos para a área da Oncologia e dos grupos constituídos para elaborar documentos directores das opções de política oncológica nacional.
8 – A Ordem dos Médicos deve colaborar na elaboração de linhas de orientação para a prevenção e rastreio do cancro e para o diagnóstico, tratamento, seguimento e reabilitação do doente oncológico, de utilização no território nacional, que permitam uniformizar os procedimentos e tornar possível a comparação dos resultados.
9 – As Instituições que diagnosticam e tratam o cancro devem adoptar formas de organização adequadas às características dos doentes e da patologia oncológica, de forma a garantir a globalidade e continuidade da prestação de cuidados. Caso não o possam fazer, devem referenciar imediatamente o doente a outra Instituição que reúna as condições necessárias.
10 – A Ordem dos Médicos entende ser igualmente necessário o aumento da formação na vertente oncológica das várias Especialidades envolvidas.
11 – A Ordem dos Médicos manifesta a sua preocupação pela escassez de Especialistas de Oncologia Médica e Radioterapia, podendo, mesmo na situação actual, estar em causa a qualidade da prestação, e recomenda a rápida abertura de maior número de vagas nos respectivos Internatos de Especialidade.
12 – Deve ser considerada falta técnica e disciplinar grave o incumprimento destas regras de conduta, devendo as responsabilidades serem atribuídas individual e institucionalmente pelas entidades competentes.
13 – Para a Ordem dos Médicos, o doente deve ser a figura central da prestação de cuidados. Assim, é dever de todas as Instituições envolvidas, desde os cuidados primários até aos centros de referência, intervir no sistema de prestação de acordo com as respectivas capacidades, pelo que se recomenda a afiliação dos centros em cada região de forma a partilhar os recursos técnicos e humanos a beneficio da eficácia e eficiência dos serviços.
O Colégio da Especialidade de Cirurgia Geral, embora não estivesse presente na reunião, confirmou estar de acordo na generalidade com os princípios orientadores aqui expressos.
Últimas Notícias
Ver tudo-

Presidente distingue CNOP com a Ordem do Infante D. Henrique
O Presidente da República distinguiu o CNOP com a Ordem do Infante D. Henrique, numa cerimónia que decorreu dia 26 de fevereiro de 2026.
Ler Mais -

Investigação sobre microbioma premiada
A entrega dos prémios "Bial Award in Biomedicine 2025" decorreu terça-feira no edifício Abel Salazar, da Universidade do Porto.
Ler Mais -

Paracetamol: é preciso reforçar literacia
Ordem dos Médicos alerta para os riscos associados ao consumo indevido de paracetamol, na sequência do “desafio do paracetamol”.
Ler Mais -
Ordem dos Médicos recebe CEIC: Ética e Investigação Clínica
Encontro institucional que permitiu apresentar a missão, a composição e os principais objetivos da Comissão.
Ler Mais -

Mais vagas em medicina não significa mais médicos no SNS
Ordem alerta que problemas do SNS não se resolvem com “cosmética”.
Ler Mais -

Post-Graduation Program Entrepreneurship and Innovation - Registration is open
This Post-graduation aims to empower participants to develop an entrepreneurial mindset and the ability to design, implement and manage projects.
Ler Mais -

Esclarecimento
Esclarecimento sobre as diligências da Polícia Judiciária na sede da Ordem dos Médicos.
Ler Mais -

-
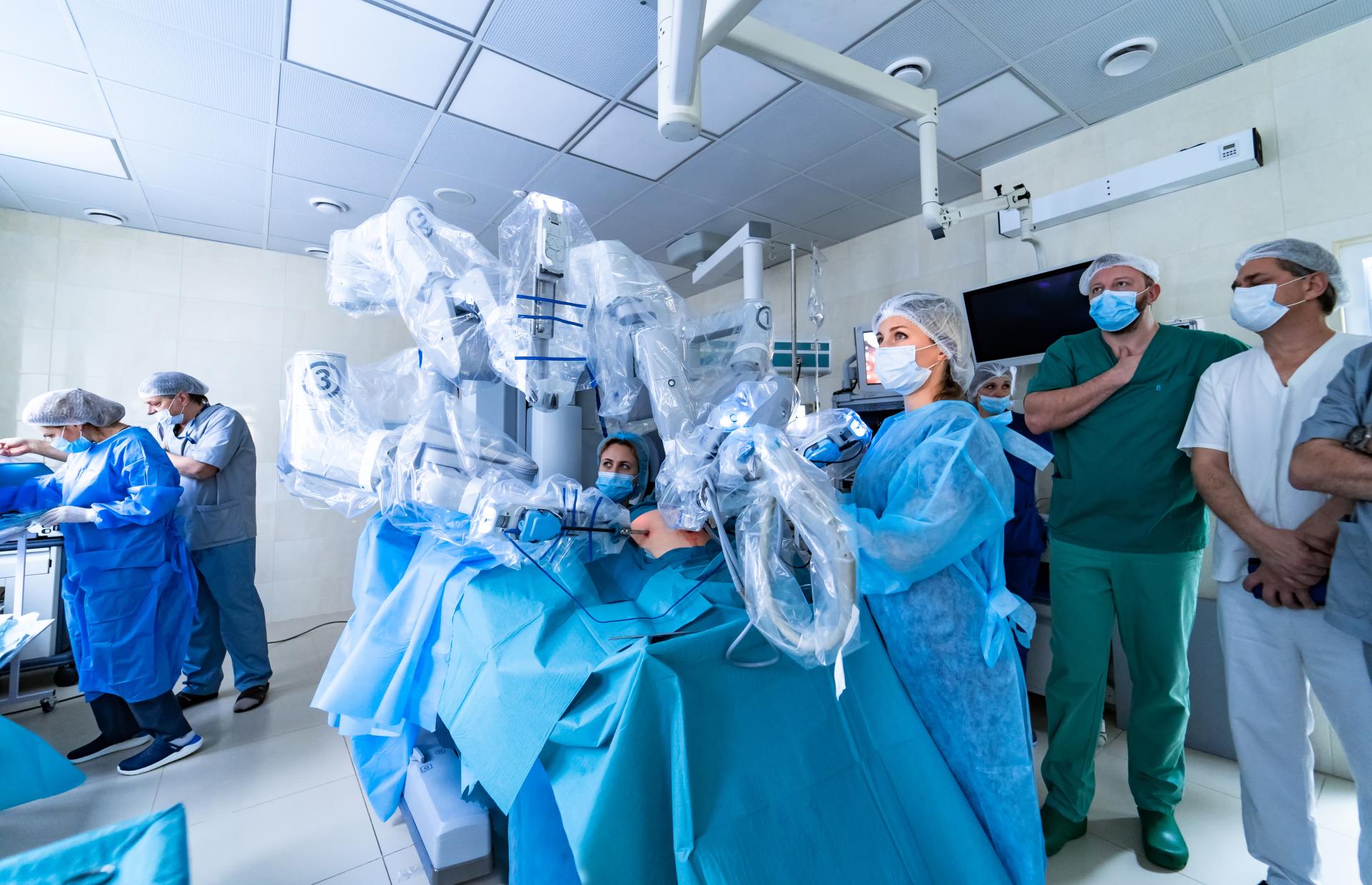
Cirurgias robóticas aumentam em Portugal
Procedimentos de Cirurgia Robótica aumentaram mais de 33% em Portugal.
Ler Mais

